Triaje es una palabra que se conocía poco fuera de la jerga médica. Viene del francés triage, que tiene la misma etimología que trillar o cribar: separar. Así se clasifica a los pacientes según si necesitan atención inmediata (paro cardíaco, por ejemplo) o si pueden esperar sin complicaciones. Eso permite organizar la atención en un hospital para armonizar las necesidades de las personas con los recursos disponibles.
Por infobae.com
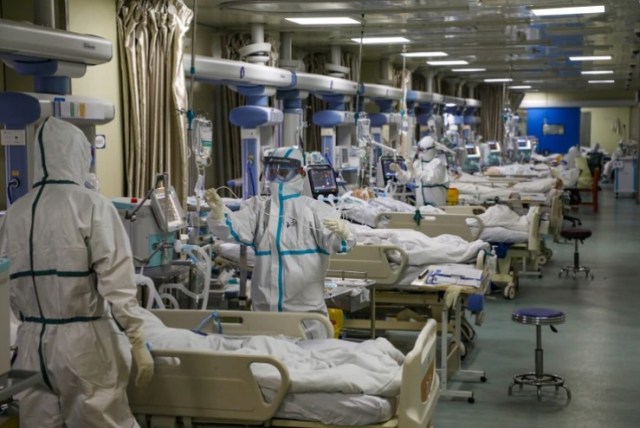
En una situación de emergencia como la del COVID-19, sin embargo, armonizar deja de ser un objetivo para convertirse en una expresión de deseo: cuando hay un respirador disponible por cada cinco víctimas del nuevo coronavirus que lo necesitan, el triaje se emplea para decidir quién accede a él. Lo mismo sucede con el ingreso a una cama en terapia intensiva. Ambas cosas se parecen demasiado a decidir quién vive y quién muere.
“Aunque la escasez de otros bienes y servicios puede conducir a muertes, en la mayoría de los casos serán los efectos combinados de varias carencias lo que provocarán los peores resultados. Con la asistencia respiratoria sucede algo diferente”, advirtieron Robert Truog, Christine Mitchell y George Q. Daley, de la Escuela Médica de Harvard, en una columna para la publicación académica NEJM en la que proponen comités de triaje para sacar la angustia de esa decisión de las responsabilidades ya excesivas que tienen los médicos en la primera línea de combate.
Detallaron por qué el respirador es un recurso de características únicas: “Cuando la respiración de los pacientes se deteriora hasta el punto de necesitar uno, normalmente sólo hay una ventana de tiempo limitada durante la cual se los puede salvar. Y cuando se retira la máquina a los pacientes que dependen totalmente de ella, normalmente mueren en cuestión de minutos. A diferencia de las decisiones relativas a otras formas de tratamiento de mantenimiento de la vida, la decisión de iniciar o terminar la asistencia respiratoria suele ser realmente una elección de vida o muerte”.
En algunos hospitales de los Estados Unidos —informaron tanto The Washington Post como Fox News, que no podrían tener perspectivas más opuestas en general— también se analiza la posibilidad de indicar una política general de no reanimar a los pacientes de COVID-19 que entran en paro cardio-respiratorio para destinar los recursos a los que tienen posibilidades de sobrevivir.
Algunas personas han firmado, como parte de sus disposiciones en caso de no estar conscientes, lo que se conoce como una orden de no resucitar (DNR, do not resuscitate); más generalmente es una indicación que, llegados a una situación irreversible, acuerdan un médico y un paciente (o su familia, si la persona no está en condiciones) para que no se realicen procedimientos médicos cuando sólo extenderían mínimamente la vida, porque no hay esperanza de recuperación.
El Sistema de Salud Henry Ford, de Michigan, confirmó la veracidad de una carta que se había filtrado en las redes sociales, y había causado conmoción, informó Detroit Free Press. Dirigida a personal de salud, pacientes y familiares, detallaba los lineamientos para establecer quién recibía tratamiento y quién no si se presentaba el peor escenario de la epidemia.
Luego de que Nicholas Bagley, un profesor de derecho de la Universidad de Michigan, planteara el tema en Twitter, la cuenta del sistema médico de ese estado, @HenryFordNews, respondió que, aunque la carta contenía “una política interna que se ha comunicado pero todavía no se ha implementado”, era verdadera. “Con una pandemia de esta naturaleza, los sistemas de salud se tienen que preparar para el peor escenario. Tras reunir el saber colectivo de nuestra industria, hemos elaborado con mucho cuidado nuestra política para ofrecer lineamientos a los trabajadores de la salud al tomar decisiones difíciles sobre el cuidado de los pacientes en una emergencia sin precedentes”.
Esas encrucijadas ya se vivieron en Italia: “Operamos muy por debajo de nuestro estándar de atención normal”, escribieron Mirco Nacoti, médico de terapia intensiva del Hospital Papa Juan XXIII, de Bérgamo, y otros colegas en NEJM. “No se está resucitando a los pacientes mayores, que mueren solos sin los cuidados paliativos apropiados, mientras que a los familiares a menudo se los notifica por teléfono un médico bien intencionado, exhausto y emocionalmente agotado con el que no han tenido contacto previo”.
As your trusted healthcare provider, our duty is to be prepared for worst case scenarios. Yesterday you may have seen an internal policy that has been circulated but not yet implemented. Here is our response: pic.twitter.com/W1orpUUJ5t— Henry Ford News (@HenryFordNews) March 27, 2020
“Los hospitales que se encuentran en el frente de la pandemia están inmersos en un debate privado acalorado sobre una ponderación que pocos han enfrentado en sus vidas: cómo sopesar el enfoque de ‘salvar vidas a cualquier costo’ para resucitar a un paciente en agonía frente al peligro real de exponer a los médicos y los enfermeros al contagio del coronavirus”, presentó el tema The Washington Post.
Los cálculos evalúan, entre otras cosas, el uso de equipo de protección que escasea en casos que más que probablemente no tienen esperanza en lugar de emplearlo con aquellos que han sido clasificados con posibilidades de sobrevivir. También se evalúa el tiempo que un equipo tarda en vestirse con la protección adecuada, que es demasiado largo en el momento en que alguien entra en código rojo, es decir, sufre un paro cardio-respiratorio: cuando el personal terminó de prepararse y llega con el carro de resucitación, es probable que el paciente esté ya muerto.
“En el Hospital Memorial Northwestern de Chicago se ha estado discutiendo una política de no resucitar a los pacientes infectados, más allá de los deseos del paciente o de los miembros de su familia: una decisión desgarradora para priorizar las vidas muchos sobre la de uno”, ilustró el Post. Richard Wunderink, uno de los directores médicos del área de terapia intensiva del hospital, dijo que los directivos le preguntarían al gobernador de Illinois, J.B. Pritzker, si las leyes del estado permiten ese cambio de política.
“Es una preocupación enorme para todos”, dijo al periódico de Washington DC. “Esto es algo sobre lo que hemos tenido mucha comunicación con las familias, y creo que las personas son muy conscientes de la gravedad de las circunstancias”.
En el Hospital de la Universidad de George Washington también se tiene la misma conversación, pero por ahora los médicos siguen aplicando procesos de resucitación a los pacientes de COVID-19 con modificaciones en los procedimientos, para no perder el tiempo, como poner una separación de plástico sobre el enfermo para crear una barrera. Pero los grandes sistemas de hospitales —la nota citó Atrium en Carolina del Norte y Carolina del Sur y Kaiser Permanente en los estados del oeste— “analizan las normas que permitirían a los médicos ignorar los deseos de los pacientes de coronavirus o sus familiares”, no en general sino caso por caso, “debido al riesgo que corren los médicos y los enfermeros o la escasez de equipo de protección”.
El Sistema Médico Geisinger, que tiene 13 hospitales en Nueva Jersey y Pensilvania, confirmó a CNN que en sus unidades se están llevando a cabo “conversaciones sobre si cambiar las prácticas de no reanimar”. La institución subrayó en un comunicado escrito: “No planeamos ignorar los deseos del paciente o de la familia”. La política interna “todavía está en desarrollo, pero reflejará nuestras tradicionales obligaciones y criterios sobre qué es lo correcto para nuestros pacientes en situaciones similares de fin de la vida”.
En el caso específico de los respiradores, Truog y sus colegas recordaron que ya varios países han sufrido escasez de estas máquinas, con Italia como el caso más conocido, y ofrecieron un cálculo sobre cómo podría ser la situación en los Estados Unidos ya hacia abril. “Los hospitales de agudos cuentan en la actualidad con unos 62.000 respiradores de función completa y unos 98.000 respiradores básicos, y hay otros 8.900 en la Reserva Estratégica Nacional. El Centro para el Control y la Prevención de Enfermedades (CDC) calcula que entre 2,4 y 21 millones de estadounidenses necesitarán ser hospitalizados durante la pandemia, y la experiencia en Italia ha demostrado que entre el 10% y el 25% de los pacientes hospitalizados necesitarán respiración asistida, en algunos casos durante varias semanas”.
Eso, proyectaron, implica que habrá entre 1,4 y 31 pacientes necesitados de un respirador por cada equipo disponible en el país.
La distancia social, la cuarentena y el aislamiento de los casos son fundamentales para que el número se acerque más a 1,4 que a 31, ya que son los factores que hoy pueden reducir el ritmo de la pandemia.
“Los comités de triaje para decidir qué pacientes reciben respiradores ante una posible escasez durante el brote de COVID-19 en los Estados Unidos pueden servir como un valioso amortiguador para proteger a los médicos individualmente del daño emocional de tomar la decisión por sí mismos”, argumentaron los expertos.
Según sintetizó MedPage Today, los pasos que evaluarían esos comités, formados por profesionales que no están directamente a cargo de los pacientes serían: primero, “aplicar los criterios de exclusión (por ejemplo, shock irreversible)”; luego, “evaluar el riesgo de muerte según la evaluación secuencial del fallo de órganos para determinar la prioridad a la hora de iniciar la asistencia respiratoria”; por último repetir la evaluación con el paso de las horas. “A partir de estas evaluaciones recurrentes, se retira del respirador a los pacientes cuyo estado no mejora, para dejarlo disponible para otros pacientes”.
Aunque las directrices distan de estar en práctica o siquiera de tener una forma definitiva, la carta del sistema médico de Michigan anticipó también que, dado que “los pacientes que tienen las mejores posibilidades de mejorar son nuestra prioridad”, se evaluará quién ingresa a terapia intensiva “sólo sobre la base de su condición específica”. Eso implica que algunos pacientes, “extremadamente enfermos y con escasas probabilidades de sobrevivir a su enfermedad incluso con tratamiento crítico”, podrían no ser tratados, ya que hacerlo “privaría de recursos a los pacientes que podrían sobrevivir”.
En el caso de que se decida que un paciente no puede acceder a terapia intensiva o a un respirador, “recibirá tratamiento para el control del dolor y medidas de confort”. La carta también detalló algunas “condiciones que probablemente harían que alguien no sea candidato” a cuidados intensivos o asistencia respiratoria son: “Severa falla cardíaca, pulmonar, renal o hepática; cánceres en estado terminal; trauma o quemaduras severos”.